ARTIGO DE REVISÃO
SILVA, Gláucia Cristina Barbosa [1], RODRIGUES, Fernando Fachinelli [2]
SILVA, Gláucia Cristina Barbosa. RODRIGUES, Fernando Fachinelli. Fisiopatologia da sífilis congênita. Revista Científica Multidisciplinar Núcleo do Conhecimento. Ano 03, Ed. 10, Vol. 04, pp. 122-136 Outubro de 2018. ISSN:2448-0959
RESUMO
No Brasil a sífilis é uma doença grave, de notificação compulsória que vem aumentando nos últimos anos. A infecção é causada pelo Treponema pallidum, uma bactéria em forma de espiroqueta, que invade as mucosas através do contato sexual ou transmissão vertical. A doença é dividida em três fases: a primeira fase é caracterizada pelo aparecimento de lesões na região genital, podendo ser chamada de cancro duro que desaparece espontaneamente; a segunda fase é descrita com o surgimento de lesões róseas na pele, por todo o corpo, que também regridem com o tempo; na fase terciária há o comprometimento dos órgãos internos e do sistema nervoso central, causando a neurossífilis, forma mais grave da doença. A sífilis congênita ocorre quando a mãe contrai a infecção durante a gestação, ou teve tratamento inadequado antes da concepção do feto. As espiroquetas invadem o tecido placentário por via hematogênica e comprometem a vida do feto. O tratamento, em geral, é feito com penicilina por via intramuscular ou via endovenosa, porém nem sempre os recursos terapêuticos são administrados de forma correta, causando a recidiva da doença. O diagnóstico das diversas formas clínicas em que a sífilis se apresenta pode ser feito através de teste laboratoriais com baixo custo, rápidos com alta sensibilidade e especificidade. O objetivo desta pesquisa foi destacar os aspectos fisiopatológicos da sífilis congênita, enfatizando a ação da bactéria no organismo humano, compreendendo por quais meios esse microrganismo burla o sistema imunológico e compromete o corpo. Para a efetivação deste objetivo foi realizado uma revisão da literatura, qualitativa, em artigos científicos, monografias, teses de dissertação, em bancos de dados online, no período de janeiro de 2018 a agosto de 2018.
Palavras chave: Sífilis, Treponema pallidum, Sífilis congênita, DST.
INTRODUÇÃO
A sífilis é uma doença sexualmente transmissível, causada pela agente etiológico Treponema pallidum subespécie pallidum, bactéria gram-negativa, em forma de espiroqueta, gerando uma infecção crônica sistêmica (BERMAN, 2004; FERREIRA, 2013; BRASIL, 2017).
A origem da sífilis nos países da América ainda é controversa, mas data-se por volta de 1450, nas expedições marítimas para o novo mundo de Cristóvão Colombo (LINS, 2014).
As ocorrências de sífilis congênita (SC) vêm crescendo consideravelmente no Brasil, de acordo com o boletim epidemiológico do Ministério da Saúde, em 2016 foram quantificados 19.846 casos de sífilis congênita em neonatos, tendo a incidência de 6,8 casos/1000 nascidos vivos, sendo 96,5% na primeira semana de vida (BRASIL, 2017).
Este crescimento significativo pode ser gerado pelo aumento da utilização de testes rápidos, melhoramento do sistema de vigilância, ou pela redução do uso de preservativos e resistência a penicilina (BRASIL, 2017).
A portaria nº 33, de 14 de julho de 2005 do Ministério da Saúde inclui sífilis em gestante na lista de agravos de notificação compulsória com o propósito de minimizar a transmissão vertical do T. pallidum, acompanhar e tratar a gestante com sífilis (BRASIL, 2006).
A sífilis gestacional é de fácil diagnóstico e tratamento, porém se a gestante não for tratada em quase 100% dos casos ocorrerá à transmissão para o feto via transplacentária, essa transmissão é feita por via hematogênica entre a mãe e o feto. O contágio do feto pela mãe pode ocorrer de forma direta no momento do parto, quando o feto entra em contato com as feridas genitais infectadas da mãe, causando a sífilis congênita (BERMAN, 2004; BRASIL, 2006).
Diante disso, objetivou-se destacar os aspectos fisiopatológicos da sífilis congênita, evidenciando a importância de conhecer o agente infeccioso que causa uma infecção grave, e o modo em que o mesmo atua no organismo humano.
O presente estudo fundamenta-se no aumento da ocorrência de casos de sífilis congênita no Brasil, pois mesmo se tratando de uma doença de fácil tratamento as atividades profiláticas devem ser reforçadas para a diminuição dos casos de transmissão vertical.
Realizou-se uma revisão da literatura de caráter qualitativo, em artigos científicos, monografias, teses de dissertação, anais e revistas em banco de dados online, no período de janeiro de 2018 a agosto de 2018.
1. FISIOPATOLOGIA DA SÍFILIS
As espiroquetas são bacilos espiralados e flexíveis, móveis e delgados, anaeróbio facultativo, podendo ser visualizados na microscopia de campo escuro ou por imunofluorescência (LEVINSON, 2016).
Seu corpo espiralado é envolto por uma membrana citoplasmática, na qual existe uma camada de peptideoglicano que dá estabilidade a estrutura, comportando-se como uma organela de locomoção. Apresenta crescimento lento in-vitro, sendo inviável o inóculo em meio de cultura (FERREIRA, 2013; LEVINSON, 2016).
As espiroquetas penetram nas mucosas, principalmente após contato sexual, pelas pequenas erosões após o coito, produzem diversas lipoproteínas que ativam o sistema inume e causam a destruição local dos tecidos. Invadem o sistema linfático e se disseminam por via hematogênica. Se não tratada, causam infecção generalizada atingindo todos os tecidos do corpo (BRASIL, 2006; AVELLEIRA; BOTTINO, 2006; LINS, 2014; LEVINSON, 2016).
A sífilis pode ser dividida em quatro fases distintas sífilis primária, secundária, terciária e sífilis congênita. Na primeira fase, também denominada como cancro duro, ou protosifiloma, que se manifesta em média de três semanas após infecção na região em que teve o contato com as espiroquetas, comumente não apresenta dor (AVELLEIRA; BOTTINO, 2006; FERREIRA, 2013; LINS, 2014).
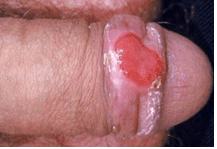
No princípio a lesão é uma pápula roseada e progride para vermelho, posteriormente aparece inflamação ganglionar na região infectada, na maioria dos casos na região genital. O cancro retrocede naturalmente em um período que varia de quatro a cinco semanas sem deixar cicatriz. A figura 1 apresenta uma lesão primária (AVELLEIRA; BOTTINO, 2006; LEVINSON, 2016).
Figura 1: Sífilis Primária – Cancro duro
A segunda fase da sífilis, evolução da sífilis primária, ocorre à manifestação sistêmica das espiroquetas surgindo pápulas róseas eritematosas principalmente nas regiões plantares e palmares, na mucosa oral e descamação da pele, poliadenomegalia generalizada e em alguns casos alopecia região temporoparietal e occipital, no rosto as lesões de aglomeram próximos ao nariz e a boca (LINS, 2014; LEVINSON, 2016).
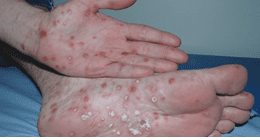
Em geral o indivíduo apresenta mal-estar, anorexia, febre baixa, cefaleia, meningite benigna, dores nas articulações e nos músculos, hepatoesplenomegalia, faringite, síndrome nefrótica, entre outras. Nesta fase também há a regressão espontânea da doença seguida de uma fase de latência, se não tratada evolui para a sífilis terciária. Na figura 2 é possível visualizar as lesões palmares e plantares que ocorre na segunda fase da sífilis (LINS, 2014; LEVINSON, 2016).
Figura 2: Sífilis Secundária – Lesões palmares e plantares
Na terceira fase, além da pele e mucosas, a infecção acomete o sistema nervoso causando a neurossífilis, compromete o sistema cardiovascular, ossos, fígado e tecido muscular. Geralmente, as lesões na fase terciária é o aparecimento de granulomas e o desaparecimento da carga bacteriana, as feridas são solitárias, assimétricas, endurecidas e policíclicas. Os granulomas podem difundir-se e perfurar o palato duro e o septo nasal (AVELLEIRA; BOTTINO, 2006).
2. FISIOPATOLOGIA DA SÍFILIS CONGÊNITA
A sífilis congênita é uma enfermidade de notificação compulsória para destinação de vigilância epidemiológica através da portaria 542 de 22 de dezembro de 1986. A SC é provocada através da transmissão vertical, da gestante contaminada para o feto. A transmissão do T. pallidum pode ocorrer em qualquer fase gestacional em a mulher se encontre, porém é mais comum no primeiro trimestre da gestação no qual o fluxo placentário está mais ativo (BERMAN, 2004; BRASIL, 2006; FEITOSA; ROCHA; COSTA, 2016).
A contaminação do feto pela transmissão vertical tem maior probabilidade na sífilis primária que varia entre 70-100% dos casos, pois há um maior número de T. pallidum no sangue. A possibilidade de contaminação do feto decresce com a evolução da doença na mãe, na sífilis secundária a probabilidade cai para 40% e na fase latente é de 10% (WICHER; WICHER, 2001; BERMAN, 2004; FEITOSA; ROCHA; COSTA; 2016).
Segunda as Diretrizes para Controle da Sífilis Congênita o quadro clínico da SC é dividido em precoce e tardia. Na fase precoce é caracterizada com o surgimento de sintomas até dois anos após o nascimento, sendo assim, a mãe e a criança devem ser investigadas por meio de uma avaliação epidemiológica, clínica e laboratorial criteriosa (BRASIL, 2006).
Após a invasão, as espiroquetas se aderem às células do hospedeiro facilitando a colonização da bactéria nos tecidos e órgãos do indivíduo. Esta técnica é mediada pelas adesinas, são complexos proteicos que estão na superfície do patógeno que se ligam a receptores de superfície da célula do hospedeiro, proporcionando a fixação das espiroquetas nas células do hospedeiro. Neste período, a motilidade e a produção de enzima metaloproteinase-1, que induz a quebra do colágeno, favorecem a sobrevivência da bactéria (CASAL; ARAÚJO; CORVELO, 2012).
Posteriormente a infecção o T. pallidum pode ocasionar lesão placentária, imaturidade dos vilos, vilite, perivilite, endoarterite e perivasculite dos vilos e veias do cordão umbilical, aborto, restrição do crescimento uterino, afetar múltiplos órgãos como fígado, ossos, pele, sistema nervoso, pâncreas e pulmões, pseudoparalisia dos membros, adenomegalia generalizada, ou produzir um quadro assintomático (CASAL; ARAÚJO; CORVELO, 2012; FEITOSA; ROCHA; COSTA, 2016).
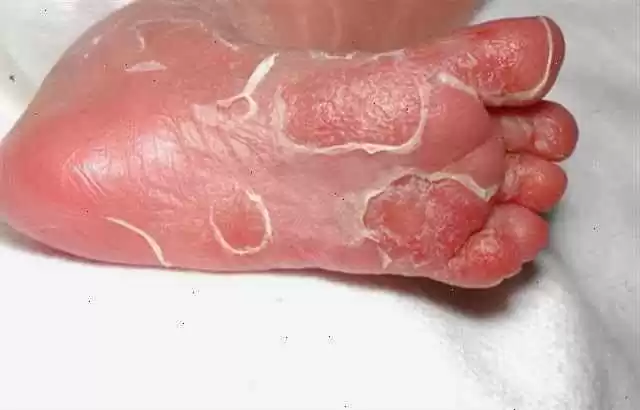
A virulência do patógeno é modulada pela resposta imune da mãe e a patogenicidade da bactéria é variável de acordo com o ambiente, estado nutricional, entre outros. A figura 3 demonstra lesões na pele na sífilis precoce (WICHER; WICHER, 2001).
Figura 3: Sífilis Precoce.
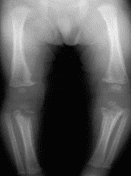
A sífilis congênita tardia manifesta-se após os dois primeiros anos de vida, assim como a sífilis precoce deve ter uma avaliação cautelosa tanto da mãe quanto da criança. As características básicas desta fase são: tíbia em “Lâmina de Sabre”, como demonstrado na figura 4, articulações de Clutton, fronte “olímpica”, nariz “em sela” (BRASIL, 2006; FEITOSA; ROCHA; COSTA, 2016).
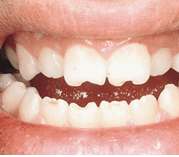
A presença dos dentes incisivos medianos superiores disformes ou dentes de Hutchinson, como demonstrado na figura 5, pode ocorrer também a presença do arco palatino elevado, surdez neurológica, dificuldade no aprendizado, molares em “amora”, mandíbula curta e ceratite intersticial (BRASIL, 2006).
Figura 4: Tíbia em “Lâmina de Sabre
|
Figura 5: Dentes de Hutchinson.
|
O índice de aborto na SC é relativamente alto e é definido por perda gestacional antes de 22 semanas e peso inferior a 500 gramas, que para Wicher e colaboradores se dá pela reação imunológica da unidade materno-fetal infectada, devido à intensa liberação de citocinas inflamatórias de leucócitos ativados infiltrando nas membranas infectadas (WICHER; WICHER, 2001; BRASIL, 2006).
O desenvolvimento da resposta inume adaptativa induzida pelo T. pallidum são os responsáveis pelos sinais e sintomas clínicos na sífilis. A existência dos treponemas no organismo induz o recrutamento de células do sistema imunológico inato e adaptativo, que realizam diapese para o local da infecção (CASAL; ARAÚJO; CORVELO, 2012).
Então, durante uma infecção ocorre o reconhecimento dos lipopetídeos do T. pallidum através das células dendríticas mediado pelo receptor TLR2 22 (Toll-like receptor 2). Posteriormente, as células dendríticas juntamente com os macrófagos, estimulam a produção de citocinas inflamatórias TNF- a (fator de necrose tumoral), IL-1, IL-6, IL-8, IL-12, que provocam uma resposta inflamatória severa (CASAL; ARAÚJO; CORVELO, 2012).
Nas lesões primárias e secundárias da sífilis é observada a produção de interferon gama (IFN-g) e interleucina-2 (IL-2), responsáveis pelo estímulo dos macrófagos e reprodução de linfócitos T helper (CD4+) e linfócitos T citotóxicos (CD8+) (BERMAN, 2004; CASAL; ARAÚJO; CORVELO, 2012).
Em circunstâncias normais, a própria unidade fetoplacentária secreta espontaneamente as citocinas anti-inflamatórias IL-10, IL-4 e o fator transformador do crescimento (TGF) para afastar qualquer efeito prejudicial da inflamação sistêmica ou local, inibindo a resposta celular citotóxica. Deste modo protege o feto de ser expulso, porém não é uma resposta humoral eficaz ao T. pallidum (WICHER; WICHER, 2001; BRASIL, 2006).
O aumento da produção das citocinas inflamatórias, interleucina dois (IL-2), interferon gama (IFN-g), fator de necrose tumoral (TNF-a) e prostaglandinas induzidas por infecção uterina têm sido associados à morte fetal, retardo de crescimento e parto prematuro em qualquer fase da gestação, enquanto que uma resposta predominante de Th2 (linfócito t helper 2), embora não impeça a infecção fetal, é improvável que cause danos fetais (WICHER; WICHER, 2001).
Portanto uma resposta imune prejudicial padrão Th1 (linfócito t helper 1) deve ser prevalente quando uma mãe infectada recentemente engravida ou quando a sífilis materna ocorre no início da gravidez, causando reabsorção ou morte fetal (CASAL; ARAÚJO; CORVELO, 2012; AVELLEIRA; BOTTINO, 2006).
3. DIAGNÓSTICO
O diagnóstico da sífilis é feito pelos métodos sorológicos e eles são divididos em treponêmicos e não treponêmicos. Os principais testes não treponêmicos são o VDRL (Venereal Disease Research Laborator) e RPR (Rapid Plasma Reagin). Estes métodos são indiretos, pois detectam os anticorpos contra os antígenos do Treponema pallidum (AVELLEIRA; BOTTINO, 2006; BRASIL, 2014).
Os testes sorológicos não treponêmicos são os mais utilizados por terem elevada sensibilidade, técnica simples, rápido execução e baixo custo. Porém podem sofrer condições de reação cruzada dando resultados falsos positivos, pois se trata de um teste não treponêmicos, portanto não específico para o T. pallidum (BRASIL, 2006; FERREIRA, 2013).
As ocorrências de resultados falsos negativos ocorrem em razão do excesso de anticorpos presentes no soro, também conhecido como efeito prozona. Após o tratamento da infecção o VDRL ou RPR continuam reagentes em baixos títulos por toda a vida, fenômeno chamado de memória imunológica (BRASIL, 2006; FERREIRA, 2013; LINS, 2014).
Na sífilis congênita é necessária uma avaliação clínica e epidemiológica criteriosa da mãe e do recém-nascido. Os testes sorológicos devem ser avaliados com muito critério, pois na maioria dos casos a infecção é assintomática e a presença dos anticorpos na criança pode ser confundidos com a passagem passiva por via transplacentária de anticorpos IgG maternos (BRASIL, 2006; LINS, 2014).
Segundo as Diretrizes para o controle de Sífilis Congênita, indica-se a comparação dos títulos dos testes não treponêmicos da criança com os testes da mãe, se a titulação da criança for maior que o da mãe é sugestivo de sífilis congênita. Os resultados negativos na criança até os três meses de vida não excluem a chance de infecção principalmente se a mãe foi diagnosticada no período próximo ao parto (BRASIL, 2006; LINS, 2014; BRASIL, 2014).
Os principais testes treponêmicos são FTA-Abs (Fluorescent Treponemal Antibody Absorption) e ELISA (Enzyme-Linked Immunosorbent Assay), estes são testes indiretos, utilizados para confirmar a infecção por T. pallidum, pois tem elevada especificidade, possibilitando a eliminação dos resultados falso positivos dos testes não treponêmicos. Porém nos casos de SC o uso dos testes treponêmicos é limitado, pois na pesquisa de IgM verifica-se índices de falso positivos (10%) e falso negativos (20% a 40%) (BRASIL 2006; AVELLEIRA; BOTTINO, 2006).
A sífilis também pode ser pesquisada por exames diretos, na pesquisa do T. pallidum, são mais utilizados para o diagnóstico da sífilis congênita. O exame direto de campo escuro é realizado imediatamente após a coleta de amostras seja em cordão umbilical, placenta, por biópsia ou por raspado das lesões, possibilita visualizar os treponemas móveis, apresentando sensibilidade de 86% e especificidades de até 97% (BRASIL, 2006; LEVINSON, 2016).
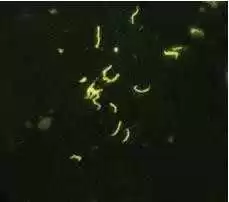
O procedimento de imunofluorescência direta é outro método disponível para a identificação do T. pallidum, com sensibilidade de 73 a 100% e especificidade de 89 a 100%, sendo superior à pesquisa em campo escuro, como demonstrado na figura 6. O PCR (Polymerase Chain Reaction) é o melhor método de detecção das espiroquetas treponêmicas, com sensibilidade de até 91%, porém apresentam elevado custo operacional (AVELLEIRA; BOTTINO, 2006; LINS, 2014).
Figura 6: Teste de imunofluorescência direta positiva para T. pallidum.
Outra avaliação importante é a do líquido cefalorraquidiano, nos casos de sífilis congênita sintomática, com o intuito de avaliar as células, o perfil proteico e o VDRL, para a exclusão do diagnóstico de neurossífilis. A presença de leucocitose (mais de 25 leucócitos/mm3) e a alta concentração de proteínas (mais de 150 mg/dl) no LCR em um recém-nascido com hipótese de SC devem ser consideradas como indícios adicionais para o diagnóstico (BERMAN, 2004; BRASIL, 2006; LINS, 2014).
A radiografia dos ossos longos é de grande importância diagnostica já que 70% a 100% das crianças que apresentam evidências clínicas, também manifestam alterações ósseas como osteocondrite, osteíte e periostite (BRASIL, 2006).
Apenas a avalição laboratorial não é suficiente para diagnosticar a SC, sendo assim é necessário realizar uma análise criteriosa, clínico epidemiológica, dos exames laboratoriais e de imagem (BERMAN, 2004; FERREIRA, 2013; LINS, 2014).
4. TRATAMENTO
O tratamento da sífilis é realizado com antibioticoterapia, penicilina, desde 1943 até os dias atuais. A penicilina é administrada via intramuscular (IM), pois o pH estomacal inativa o fármaco. O tipo penicilina G benzatina é o mais utilizado para o tratamento da sífilis, possui período de latência de 8 horas após a aplicação, por ser pouco solúvel seus níveis perduram até 30 dias, e baixa incidência de reação adversa (MURO et al, 2009).
Em gestantes o tratamento realizado no primeiro trimestre de gravidez que impede a contaminação do feto, após esse período o concepto também deve ser tratado adequadamente. De acordo com Ministério da Saúde (2006), instaura-se um esquema de tratamento para os adultos de acordo com a tabela 1:
Tabela 1: Esquema de tratamento para Sífilis.
| Antibiótico | Dose | |
| Fase Primária | Penicilina G benzatina | 2.400.000 UI/IM em dose única. |
| Fase Secundária ou Fase assintomática (Latente recente) | Penicilina G benzatina | Duas séries 2.400.000 UI/IM, com uma pausa de uma semana entre cada série. Dose total: 4.800.000 UI. |
| Fase Terciária ou fase assintomática (Latente tardia) | Penicilina G benzatina | Três séries 2.400.00 UI/IM com uma pausa de uma semana entre cada série. Dose total: 7.200.000 UI. |
| Neurossífilis | Penicilina G Cristalina | 18 a 24 milhões de Ul/IM no período de 10 dias. |
Fonte: (BRASIL, 2006).
Ao final da gestação, especialmente no último mês, as mudanças fisiológicas ocorridas ocasionam alterações na farmacocinética da penicilina, razão pelo qual não se considera como apropriado realizar o mesmo tratamento convencional, que é feito trinta dias antes do parto (FEITOSA; ROCHA; COSTA, 2016).
Nos casos de neonatos com sífilis congênita com alterações clínicas, laboratoriais e radiológicas instaura-se um esquema de tratamento com penicilina g cristalina 50.000 UI/Kg/dose, por via endovenosa (EV), a cada doze horas nos primeiros sete dias de vida, após os sete dias manter a medicação a cada oito horas durante 10 dias; ou penicilina G procaína 50.000 UI/Kg, dose única diária, intramuscular, durante 10 dias (BRASIL, 2006).
Se o neonato apresentar alterações liquóricas, o tratamento deverá ser feito com penicilina G cristalina com dosagem de 50.000 UI/Kg/dose por via EV, a cada doze horas nos primeiros sete dias de vida, posteriormente aos sete dias de vida, permanecer com a medicação a cada oito horas durante dez dias (BRASIL, 2006).
Nas situações de mães com sífilis em que o recém-nascido não apresentar alterações clínicas, laboratoriais, radiológicas e ou liquóricas, instaura-se um tratamento com penicilina G benzatina por via IM na dose única de 50.000 UI/Kg (BRASIL, 2006).
O acompanhamento do neonato é obrigatório com a realização do VDRL após a conclusão do tratamento, incluindo consultas ambulatoriais mensais até o sexto mês de vida, após o sexto mês de vida realizar a consulta a cada dois meses até a criança completar um ano, além de acompanhamento neurológico e oftalmológico semestral por dois anos (BRASIL, 2006).
O uso de medicações alternativas, como a eritromicina, não é eficaz para o tratamento fetal, sendo assim, nos casos de alergia à penicilina, é preconizado realizar dessensibilização da gestante e subsequente uso de penicilina benzatina. É imprescindível que o tratamento seja realizado corretamente para não ocorrer recidiva da doença (FEITOSA; ROCHA; COSTA, 2016).
Por se tratar de uma doença com alto risco de infecção, o tratamento deve ser instaurado em todos os indivíduos que tiveram contato com o T. pallidum, mesmo que não sejam identificados sinais ou sintomas, incluindo os parceiros dos indivíduos contaminados. Realizar o controle de cura trimestral, através do V. D.R.L, que tende a diminuir os títulos com a eficácia do tratamento (BRASIL, 2016).
5. CONCLUSÃO
A sífilis é uma doença profundamente grave de notificação compulsória, mesmo sendo simples o diagnóstico e tratamento, pois apresenta fácil disseminação e sinais e sintomas que se suprimem facilmente, e faz com que o indivíduo não busque o tratamento adequado, ampliando o número de doentes através de relação sexual sem proteção.
Os casos de sífilis congênita aumentaram consideravelmente sendo um resultado da falha de acompanhamento pré-natal das gestantes ou da falta de tratamento ou tratamento inadequado das mães contaminadas.
No âmbito imunológico, a resposta do organismo materno pode ocorrer de duas formas: na primeira, secretando citocinas inflamatórias, prostaglandinas, IL-2, IFN-g que causam uma padrão inflamatório intenso e pode causar morte fetal; na segunda, a unidade fetoplacentária inibe a resposta celular citotóxica, que impede o aborto espontâneo porém não é uma resposta imunológica eficaz ao T. pallidum.
O diagnóstico é de simples realização, o VDRL é um teste não treponêmicos mais utilizado nos testes de triagem para sífilis com baixo custo e alta sensibilidade, para a confirmação dos casos é necessário a realização do teste treponêmicos como o FTA-ABS ou ELISA.
É fundamental que medidas profiláticas de caráter informativo/educativo sejam tomadas para minimizar os casos de sífilis no Brasil, como organização de “Dias D” para conscientização da população acerca da doença com palestras e distribuição de panfletos para a população, propagandas veiculadas em rádios e programas de televisão estimulando o uso de preservativos.
Além disso, é importante realizar uma atualização e treinamento dos esquemas de tratamento e manejo dos doentes aos profissionais da área de saúde, para que todos possam realizar o controle e tratamento corretamente.
REFERÊNCIAS
AVELLEIRA, J. C. R. BOTTINO, G. Sífilis: diagnóstico, tratamento e controle. Anais Bras. Dermatol. 2006. v. 81. n. 2. Disponível em: <http://www.scielo.br/pdf/ abd/v81n2/v81n02a02.pdf>. Acesso em: 17 mar. 2018.
BRANDELLI, C. Sífilis congênita: a DST que virou epidemia nacional e pode matar o seu bebê. 2017. Disponível em: <https://medicamentosxalimentos.uniritter.edu.br/?p=336> Acesso em: 24 jul. 2018.
BERMAN, S. M. Maternal syphilis: pathophysiology and treatment. Bulletin of the World Health Organization, USA, v. 82, n. 6, abr. 2004. Disponível em: <https://w ww.ncbi.nlm.nih.gov/pubmed/15356936>. Acesso em: 06 mar. 2018.
BRASIL. Secretaria de Vigilância em Saúde. Departamento de DST, AIDS e Hepatites Virais Universidade Federal de Santa Catarina. DIAGNÓSTICO DA SÍFILIS. 2014. Disponível em: <http://telelab.aids.gov. br/moodle/pluginfile.php/22193/mod_resource/content/1/S%C3%ADfilis%20%20Manual%20Aula%202.pdf> Acesso em 02 abr. 2018.
BRASIL. Ministério da Saúde. Sífilis Congênita. Dermatologia na Atenção Básica de Saúde. p. 86 – 90. Cadernos de Atenção Básica Nº 9 Série A – Normas de Manuais Técnicos; n° 174. 2002. Disponível em: <http://www.medicinanet.com.br /conteudos/revisoes/1959/sifilis_sifilis_congenita.htm>. Acesso em: 28 mar. 2018.
BRASIL. Ministério da Saúde. Manual de Controle das Doenças Sexualmente Transmissíveis. Secretaria de Vigilância em Saúde, Programa Nacional de DTS e Aids. 4th Ed. Brasília: Ministério da Saúde; 2013. p. 37-72.
BRASIL. Ministério da Saúde. Diretrizes do controle da sífilis congênita: Manual de Bolso. Brasília. 2006. Disponível em: <http://bvsms.saude.gov.br/bvs/publicacoes/manual_sifilis_bolso.pdf>. Acesso em: 17 mar. 2018
BRASIL. Ministério da Saúde. Boletim Epidemiológico Secretaria de Vigilância em Saúde. Brasília. 2017. Disponível em: <http://portalarquivos. saude.gov.br/images/pdf/2017/novembro/13/BE-2017-038-Boletim-Sifilis-11-2017-publicacao-.pdf >. Acesso em: 05 mar. 2018.
CASAL, C. A. D. ARAÚJO, E. D. CORVELO, T. C. O. Aspectos imunopatogênicos da sífilis materno-fetal: revisão de literatura. 2012. Disponível em: <http://files.bvs.br/upload/S/0101-5907/2012/v26n2/a3212.pdf> Acesso em: 26 jun. 2018
FERREIRA, L. J. M. Infecção por Treponema pallidum: análise serológica e pesquisa de DNA. 2013. 84 f. Tese de mestrado – Unidade de Doenças Sexualmente Transmitidas do Instituto de Higiene e Medicina Tropical, Universidade Nova Lisboa. Lisboa, 2013. Disponível em: <https://run.unl.pt /bitstream/10362/9633/1/Ferreira%20Lino%20TM%202013.pdf> Acesso em: 05 mar. 2018.
FEITOSA, J.A.S. ROCHA, C. H. R. COSTA, F. S. Artigo de Revisão: Sífilis congênita. Rev Med Saúde Brasília. 2016. v. 5. n. 6. Disponível em: <https://portalrevistas. ucb.br/index.php/rmsbr/article/view/6749/4573>. Acesso em: 17 mar. 2018.
LEVINSON, W. Microbiologia Médica e Imunológica. 13. ed. São Paulo: AMGH, 2016. cap. 24. p.196 – 203
LINS, S. D. M, Epidemiologia da sífilis gestacional e congênita no extremo setentrional da Amazônia. 2014. 72 f. Tese de Mestrado – Programa de Pós Graduação em Ciências da Saúde Universidade Federal de Roraima. Boa Vista, 2014. Disponível em: <http://www.bdtd.ufrr.br/tde_arquivos/6/TDE-2014-07-14T120900Z-166/Publico/CynthiaDantasdeMacedoLins.pdf>. Acesso em: 06 mar. 2018.
LOURENÇO, A. F. Sociedade de Pediatria de São Paulo. 2016. Disponível em: < http://www.spsp.org. br/2016/10/13/sifilis-congenita-aspectos-ortopedicos/>. Aceso em: 28 mar. 2018
MARQUES, F. Casos de sífilis aumentam em Pernambuco. 2017. Disponível em: <http://www.paulistaem1lugar.com/2017/05/casos-de-sifilis-aumentam-em-pernambuco.html> Acesso em: 24 jul. 2018.
MURO, L. F. F. AZEVEDO, F. F. MARQUES, M. E. de O. BORALLI, I. C. BOTTURA, C. R. P. NEGRI, D. de. Farmacocinética e dinâmica da penicilina. Rev. Científica Eletrônica de Medicina Veterinária. São Paulo. Jan. 2009. Disponível em: <http://faef.revista.inf.br/imagens_arquivos/arquivos_destaque/l8RivA0KWMiPmJw_2013-6-21-11-2-8.pdf> Acesso em 25 jul. 2018.
NICOLAU, V. Doenças Infecciosas – Sífilis. 2015. Disponível em: <http://estomatologiaonlinepb.blogspot.com/2015/01/sifilis.html> Acesso em: 24 jul. 2018.
WICHER, V. WICHER, K. Pathogenesis of Maternal-Fetal Syphilis Revisited. Clinical Infectious Diseases. 2001. v. 33. Disponível em: <https://academic.oup.com/cid/article/33/3/354/277468>. Acesso em: 17 mar. 2018
[1] Graduanda em Biomedicina pela Faculdade Patos de Minas (FPM) 2018.
[2] Docente do curso de Biomedicina pela FPM com graduação em Biomedicina pela UNIUBE – Universidade de Uberaba, especialização em Citologia Espoliativa pela UNIFRAN – Universidade de Franca. Mestrado em Biopatologia pela UNIUBE – Universidade de Uberaba.
Enviado: Setembro, 2018.
Aprovado: Outubro, 2018.