ARTIGO DE REVISÃO
LIMA, Marinice Barbosa De [1], TRAJANO, Silvia Letícia Leite Albuquerque [2], FERNANDES, Patrícia Luiza Da Costa [3]
LIMA, Marinice Barbosa De. TRAJANO, Silvia Letícia Leite Albuquerque. FERNANDES, Patrícia Luiza Da Costa. A Infecção Pelo Papiloma Vírus Humano (Hpv) E O Câncer Masculino. Revista Científica Multidisciplinar Núcleo do Conhecimento. Ano 06, Ed. 03, Vol. 10, pp. 138-155. Março de 2021. ISSN: 2448-0959, Link de acesso: https://www.nucleodoconhecimento.com.br/saude/cancer-masculino, DOI: 10.32749/nucleodoconhecimento.com.br/saude/cancer-masculino
RESUMO
Introdução: O Papilomavírus humano (HPV) é o agente causador da infecção sexualmente transmissível mais frequente em todo mundo. A relação entre a infecção pelo vírus HPV e o câncer de colo do útero tem sido bastante divulgada, no entanto o HPV também esta associado a ocorrência de câncer em homens, como câncer peniano, anal, de cabeça e pescoço. Objetivo: Discutir a relação entre a infecção pelo HPV e o surgimento de câncer no homem. Material e Métodos: Pesquisa de revisão bibliográfica utilizando artigos científicos e teses publicados no período de 2004 a 2017. Referencial Teórico: O HPV apresenta alta incidência na população. A infecção pelo HPV pode manifestar-se como verrugas ou pápulas ou ser assintomática e, nesse caso, os homens atuam como disseminadores da doença. O HPV tem afinidade pelo tecido epitelial mucoso e apesar de ser mais frequente na região anogenital, também pode ser encontrado na mucosa bucal e outras. A infecção persistente pelos HPVs do tipo oncogênicos, sendo o 16 e 18 os mais importantes, pode resultar no surgimento de cânceres do trato anogenital e de cabeça e pescoço. Em 2017 a vacina quadrivalente contra o HPV passou a ser disponibilizada também para meninos no Brasil, significando um grande avanço na prevenção do HPV. Considerações Finais: O HPV representa um importante tópico no campo da saúde masculina. É de fundamental importância que seja despertada a conscientização do público masculino, afim de evitar o surgimento dos cânceres associados ao HPV.
Palavras-chave: HPV, Homem, Câncer, Vacina.
1. INTRODUÇÃO
O Papilomavírus Humano (HPV) é o agente causador da infecção sexualmente transmissível mais frequente em todo mundo (DINIZ et. al., 2009). Calcula-se que 75% dos indivíduos sexualmente ativos já tenham entrado em contato com o vírus (FONSECA et. al., 2016). As regiões com maiores incidências são África, Ásia e América do Sul (CARVALHO et. al., 2011). O Ministério da Saúde (MS) em 2017 mostra a alta incidência de HPV em homens, apontando que 72% dos brasileiros, apresentam HPV na região genital.
O HPV é um vírus de DNA da família Papillomaviridae com mais de 200 tipos diferentes de HPV, sendo que 30 podem infectar o trato genital e 15 destes são considerados oncogênicos, ou seja, tem potencial para causar o surgimento do câncer (BORSATTO et. al., 2011).
A relação entre a infecção pelo HPV e o câncer de colo do útero nas mulheres já é bem conhecida e divulgada. Entretanto, o HPV também tem sido descrito como importante fator de risco para o desenvolvimento de uma diversidade de neoplasias nos homens, como câncer oral, anal e peniano (SILVA et. al., 2011) O objetivo dessa pesquisa foi realizar uma revisão bibliográfica sobre o HPV e o câncer no sexo masculino.
2. MATERIAL E MÉTODOS
O presente trabalho consiste em uma revisão bibliográfica realizada por meio de pesquisa em bases de dados como: Pubmed, Bireme, Scielo e Lilacs. Os descritores utilizados na busca foram: HPV, câncer, câncer masculino, carcinogênese e vacina (HPV, câncer, male cancer, vaccine). Foram incluídas publicações do ano de 2004 à 2017, sendo incluídos no total 30 artigos nesta revisão.
3. REFERENCIAL TEÓRICO O HPV
Atualmente existem mais de 200 tipos de HPVs classificados, entre os quais mais de 100 estão completamente sequenciados geneticamente (FEDRIZZI, 2011). Os HPVs são classificados em alto ou baixo risco de acordo com sua capacidade de iniciar a carcinogênese celular. Os principais HPVs de alto risco, oncogênicos, são o 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73 e 82 e os de baixo risco, não-oncogênicos, são os tipos 6, 11, 40, 42, 43, 54, 61, 70, 72 e 81 (FERRAZ et. al., 2012). Os HPVs não-oncogênicos tipo 6 e 11 são responsáveis por causar mais de 90% das verrugas genitais.
4. CARCINOGÊNESE INDUZIDA PELO HPV
O Papilomavírus humano (HPV) é um vírus da família papillomaviridae com formato icosaédrico, sem envoltório, com cerca de 55nm de diâmetro. O HPV apresenta DNA circular fita dupla com 8000 pares de bases, com oito fases de leitura aberta e uma região regulatória (Limberger A. et al., 2012). As fases de leitura aberta são ordenadas em três regiões: região Early (precoce) constituída pelos genes (E1, E2, E4, E5, E6 e E7), região Late (tardia) constituída (L1 e L2) e a região controladora (URR). Os genes E1 e E2 codificam proteínas que são fundamentais para a replicação do DNA viral. A proteína E4 se expressa nos estágios tardios da infecção e participa da montagem, maturação e liberação das novas partículas virais. As proteínas E6 e E7 são relevantes para a amplificação do genoma viral e atuam na modula- ção de atividades de proteínas celulares que regulam o ciclo celular. As regiões tardias L1 e L2 codificam as proteínas virais maior e menor do cpsí-deo viral, respectivamente (FERRAZ et. al., 2012).
Figura 1: Genoma do HPV – 16. Genoma circular de dupla-fita, mostrando organização e localização dos genes.

O câncer se caracteriza pela proliferação celular descontrolada e autônoma. A carcinogênese, formação do câncer, é um processo de várias etapas que resulta do acúmulo de mutações no DNA celular. Essas mutações podem surgir tanto de forma espontânea quanto serem causadas por agentes carcinogênicos, como o HPV. Essas mutações causam a ativação de proto-oncogenes, como fatores de crescimento e seus receptores, e/ou inativação de genes supressores de tumor, como o p53 e Rb (retinoblastoma) (SOUTO et. al., 2005).
Vários estudos indicam que os produtos dos genes E6 e E7 do HPV interferem nas proteínas que regulam o ciclo celular. A proteína E6 de HPV de alto risco associa-se à proteína p53, que regula a passagem pelas fases G1/S e G2/M do ciclo celular. A junção de E6 a p53 sinaliza a célula para degradar a p53, que por sua vez deixa de controlar o ciclo celular, contribuindo para a proliferação descontrolada da célula. A proteína viral E7 liga-se às proteínas da família pRb e também com proteínas que atuam no ciclo celular como as ciclinas A e E. Em última análise, essas interações levam à progressão do ciclo celular (RAMQVIST et. al., 2015; LIMBERGER et. al., 2012; FLAMMINEIS et. al., 2016).
5. A INFECÇÃO PELO HPV NOS HOMENS
A infecção pelo HPV pode manifestar-se nas formas clínicas, subclínica e latente. A forma prevalente entre os homens é subclínica ou assintomática, por isso os homens são disseminadores do vírus não descartando a eventualidade de desenvolver a doença. Já entre as mulheres as formas predominantes são subclínica e clínica (COSTA; GOLDENBERG, 2013). No homem, a infecção pode manifestar-se como pápulas ou como lesões carnudas e semelhantes à “couve flor”, as verrugas genitais, localizadas principalmente no pênis, glande, escroto e região perianal podem ocorrer também lesões na cavidade oral (REIS et. al., 2010).
O número de parceiros sexuais, histórico de infecções sexualmente transmissíveis, relações homoafetivas e uso de drogas imunossupressoras, são alguns dos principais fatores de risco para a infecção pelo HPV no homem (ANTUNES et al., 2004).
A prevalência da infecção genital por HPV em indivíduos assintomáticos do sexo masculino parece ser superior a prevalência no sexo feminino. Segundo Giuliano, a infecção genital por HPV no sexo masculino apresenta uma variação de 1,3% a 72,9%. Estudos observacionais mostraram que 50,5% dos homens foram confirmados com algum tipo de HPV, oncogênico ou não oncogênico (GIULIANO et. al., 2010).
Um aspecto interessante, é que a infecção pelo HPV em homens parece ser menos persistente que em mulheres. Em um estudo holandês, 20% das mulheres apresentaram infecção persistente (1 ano) comparado a 6% dos homens (GIULIANO et. al., 2010). Esse fato poderia sugerir que o desenvolvimento do câncer iniciado pelo HPV em homens seria mais difícil, quando comparado a mulheres. No entanto, mais estudos são necessários para essa conclusão..
O diagnóstico das lesões é basicamente clínico, podendo ser confirmado por biópsia. O diagnóstico definitivo da infecção pelo HPV é feito pela identificação do DNA viral por meio de técnicas moleculares como captura híbrida, reação em cadeia de polimerase (PCR) e a hibridização in situ (LEITE et. al., 2015).
5.1 HPV E CÂNCER MASCULINO
Nas últimas décadas, inúmeras pesquisas mostraram que o HPV é uma das causas de vários tipos de cânceres (SANTOS et. al., 2011). Ainda que a maioria das infecções por HPV no homem siga um caminho benigno e se resolva espontaneamente, a infecção persistente por alguns tipos de HPV pode causar o desenvolvimento de câncer de ânus, pênis, cabeça e pescoço entre outros (LINBERGER et. al., 2012).
5.2 HPV E CÂNCER DE CABEÇA E PESCOÇO
Segundo as estimativas do INCA, o câncer de cabeça e pescoço é hoje o segundo mais frequente entre os homens no Brasil, atrás somente do câncer de próstata. Foram estimados, para o Brasil, no ano de 2016, 11.140 casos novos de câncer da cavidade oral e 4.223 casos de mortes, sendo essa estimativa para homens.
Os cânceres de cabeça e do pescoço surgem da mucosa que reveste a cavidade oral, orofaringe, laringe, trato sinonasal e nasofaringe tendo como fatores de risco o tabagismo, álcool, higiene bucal e a genética do indivíduo (SPENCER et. al., 2016).
As regiões anatômicas que estão envolvidas nesse grupo de neoplasias são a cavidade oral, faringe, cavidade nasal, seios paranasais e laringe (COLOMBO; RACHAL. ., 2009).
O HPV tem afinidade pelo tecido epitelial mucoso e apesar de ser mais frequente na região anogenital, também pode ser encontrado na mucosa bucal (SILVA et. al., 2012).
Figura 2: Verrugas na mucosa do lábio superior causadas pelo HPV. Apesar das verrugas em si não se desenvolverem em tumores, pessoas que tenham tido verrugas têm maior chance de ter câncer associado ao HPV
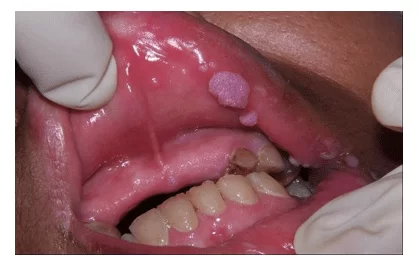
A carcinogênese bucal mediada por HPV ocorre pela contaminação pelo HPV através da transmissão oral, orogenital e oroanal. Dados apontam que homens com início precoce da vida sexual praticam sexo oral desprotegido e com inúmeras parceiras sexuais são habitualmente acometidos pela infecção do HPV. Segundo Pytynia cerca de 7% dos indivíduos masculino será infectado oralmente pelo vírus HPV (PYTINIA et. al., 2015)
O HPV 16 é o tipo mais recorrente em carcinomas orais. O HPV quando combinado ao fumo, álcool, e má higiene bucal resulta em potencialização do risco de câncer oral, sendo assim fatores de risco importantes (SILVA et al., 2012). Diversos estudos apontam que aproximadamente 30-50% dos cânceres da orofaringe/amígdalas e 10-25% dos cânceres da laringe são causados pela infecção por HPV (MARUR et. al., 2010).
O diagnóstico do HPV na mucosa oral é feito pelo exame clínico, citologia, biópsia, imunohistoquímica, hibridização do DNA, captura híbrida e PCR. O exame citológico pode ser confirmado através de coilócitos, que é a formação de halos no citoplasma. A PCR tem uma alta sensibilidade de detecção do vírus e seu subtipo (CASTRO et. al., 2004).
O tratamento na cavidade oral pode ser através de cirurgia, radioterapia, quimioterapia e terapia combinada. A cirurgia neste caso passa a ser a de primeira escolha. Por outro lado no tratamento da orofaringe é iniciado com a radioterapia com ou sem quimioterapia, neste caso a cirurgia traz sequelas funcionais e estéticas (CAMPANA ; GOIATO, 2013).
5.3 HPV E CÂNCER PENIANO
O Brasil é um país com uma das maiores ocorrências de câncer peniano no mundo, com frequência instável de acordo com o território estudado, sendo a região Norte e Nordeste as mais afetadas (SILVA et. al., 2017). O Instituto Nacional do Câncer (Inca) estimou a ocorrência de mais de 295.200 casos de câncer peniano nos homens em 2016. Em relação a mortalidade, no ano de 2013 foram registradas 396 mortes. No Brasil o câncer peniano representa 2% de todos os tipos de câncer, sendo a região Nordeste a mais prevalente (INCA, 2016).
Pesquisas moleculares apontam que mais de 50% dos cânceres penianos possuem DNA de HPV. Indivíduos infectados pelos tipos virais oncogênicos16, 18, 31 e 33 possuem uma maior predisposição para o surgimento do carcinoma de células escamosas no pênis (REIS et al., 2010).
As lesões formadas pelo HPV, no homem, podem ser clínicas, subclínicas e latentes. A uretra é considerada um reservatório natural para o HPV.
Figura 3: Verrugas penianas causadas pelo HPV.
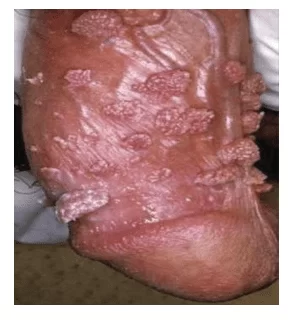
O prepúcio e a haste peniana são locais constantemente acometidos pelo HPV. O vírus do HPV é detectado junto a lesões não invasivas e, quando associado a tumores na glande do pênis apresentam, em geral, maior agressividade (CARVALHO et. al., 2007). O câncer peniano manifesta lesões endurecidas, nodulares, ulceradas ou erosivas e podem mostrar áreas verrucosas (LETO. et. al., 2011).
O surgimento do câncer peniano é multifatorial. Além da infecção pelo HPV são fatores importantes: idade acima de 50 anos, as circunstâncias socioeconômicas e de educação, a má higiene íntima, presença de fimose e indivíduos não circuncidados (Rodrigues et al., 2016). Outros fatores de riscos compreendem o número de parceiros sexuais e a pré-existência de infecções sexualmente transmissíveis (CARVALHO et. al., 2011).
Diagnóstico nos homens é realizado através da peniscopia, biópsia com histopatologia e detecção pela biologia molecular. A peniscopia é um método não invasivo, onde realiza-se a inspeção com aumento entre 14 e 16 vezes, através da aplicação do ácido acético a 5% que causa a vasoconstrição e coagulação temporária de proteínas, com efeito na cor branca em locais ricos em proteínas (CHAVES et. al., 2011).
Por meio de exame clínico será possível detectar uma lesão vegetante ou úlcera-vegetante, que afeta inicialmente a glande (80%), prepúcio (15%) ou sulco coronal, região entre a cabeça e corpo do pênis (5%) e o aumento dos gânglios inguinais onde tornam-se um local favorável e constante de metástases. Exames de imagem como a Tomografia computadorizada (TC) e Ressonância magnética (RM) são usados no estadiamento da patologia e planejamento do tratamento (MODENA et. al., 2014).
O tratamento do câncer peniano compreende a realização de cirurgia, quimioterapia e radioterapia, dependendo do estadiamento clínico. A penectomia, nome designado a cirurgia de retirada do pênis, pode ter um efeito devastador sobre a auto-imagem do homem causando sequelas física e psicológica (RAPOSO et. al., 2016).
5.4 HPV E CÂNCER ANAL
O câncer anal representa 1 a 2% de todos os tumores do cólon e de 2 a 4 % de todos os tipos de câncer que atinge o intestino grosso (INCA, 2016). Em 2013 foram registradas 348 mortes por câncer anal, sendo 106 homens e 242 mulheres.
Apesar de raro na população geral, o câncer peniano se torna relevante em indivíduos portadores da síndrome da imunodeficiência humana (AIDS) e homens que praticam sexo com homens. O câncer anal é considerado o terceiro tumor maligno mais comum entre os portadores do vírus HIV. Estudos comprovam que a infecção por HPV na região anal entre os homens heterossexuais também é comum (DUARTE et. al., 2016).
Os pacientes com infecções por HPV oncogênicos podem desenvolver displasias(neoplasias) intraepiteliais anais (NIA) que podem evoluir para carcinoma invasivo na área do canal anal. A neoplasia intraepitelial é uma consequência da infecção crônica pelo HPV na região perianal e parece ser causada pela carga viral elevada (NADAL; MANZIONE, 2006). Estudos recentes sugerem que 90% dos casos de carcinoma de células escamosas do anus (o subtipo mais comum) estão associados ao HPV (STIER et. al., 2016).
Dos fatores de risco que levam ao surgimento de neoplasia anal em homens, os mais importantes são: infecção pelo HPV, indivíduos imunossuprimidos, infecção pelo HIV, sexo anal receptivo, numero de parceiros sexuais, histórico de verrugas genitais e tabagismo (MELO et. al., 2014; GIULIANO et. al., 2014).
O diagnóstico do câncer anal é feito inicialmente através do toque retal. O proctoscópio pode auxiliar na visualização do câncer (GAMI, 2014). O diagnóstico definitivo é feito por biópsia da lesão. A ultrassonografia e ressonância magnética podem ser solicitadas pelo médico para detectar a extensão do tumor e orientar na escolha do melhor tratamento.
O tratamento do câncer anal pode ser cirúrgico e/ou clínico; coma remoção local da lesão e/ou do ânus e do reto e, o clínico, com a preservação do segmento ano-retal, através do uso da quimioradiação ou da radioterapia isolada (SANTOS, 2016).
6. VACINA
O Ministério da Saúde implantou em 2014 uma política pública de prevenção do HPV em mulheres por meio da vacina quadrivalente recombinante Gardasil®, que confere proteção contra os quatro subtipos do vírus HPV (6, 11, 16 e 18), tendo em vista a prevenção do câncer do colo do útero. Sendo esta oferecido gratuitamente pelo SUS (QUEVEDO et. al., 2016).
Desde 2014 até 2017 foram aplicadas 18 milhões de doses na população feminina de todo o país na faixa etária de 9 a 15 anos. Nesse período, apenas 7,1 milhões de meninas receberam o esquema vacinal completo de duas doses, o que corresponde a 47% do público-alvo. Entre as meninas de 11 a 13 anos que receberam a primeira dose da vacina, apenas 60,1% retornaram ao posto para a segunda dose (MANOEL et. al., 2017). A procura pela vacina tem caído desde a implantação do programa. Em 2013 a procura pela primeira dose chegou a 92% do público-alvo, mas em 2015 caiu para 67%. Esses dados demonstram que existem muitos desafios para serem enfrentados no sentido de estabelecer um programa vacinal mais efetivo.
A vacina contra o HPV foi introduzida no início de 2017 para meninos de 11 a 15 anos. No esquema vacinal completo de duas doses com intervalo de seis meses, 594,8 mil adolescentes se vacinaram com a primeira dose, o que corresponde a 16,5% dos 3,6 milhões de meninos incluídos no programa nacional de imunização contra o HPV (MS, 2017).
Na Itália, onde a imunização é oferecida desde 2007 para meninas de 11 anos em três doses, esperava-se em 2012 uma proteção de 95%, entretanto foi atingido apenas 69%. O medo de efeitos adversos e a falta de confiança dos pais quanto à segurança da vacina foram o principal motivo para a rejeição (CORRIERE, 2014).
Nos Estados Unidos, onde a vacina vem sendo aplicada desde 2006 em meninas e desde 2009 em meninos (11-12 anos), houve reações de pais que não consideram adequado seus filhos tomarem uma vacina com um viés de proteção sexual tão precocemente (MC CRACKEN, 2015).
Considera-se um avanço para o Brasil a inclusão dos meninos no programa vacinal contra o HPV, mas faz-se necessário o enfrentamento das questões que dificultam atingir as metas de vacinação tanto em meninos quanto em meninas.
7. CONSIDERAÇÕES FINAIS
Do ponto de vista da patologia, são necessários mais estudos que avaliem a incidência e persistência do HPV nos diferentes sítios anatômicos que ele pode infectar. Desta maneira será possível compreender melhor a história natural da infecção pelo HPV e sua progressão para a doença benigna e maligna, em especial nas regiões anogenital masculina e de cabeça e pescoço.
A detecção precoce da lesão tumoral causada por HPV acaba permitindo a utilização de abordagens terapêuticas menos invasivas, ao contrário do que ocorre quando são detectados tumores de grau mais avançado. O diagnóstico precoce é fundamental para evitar amputações, no caso de câncer peniano, que acarretam consequências físicas, sexuais e psicológicas para o paciente. Nesse sentido, o avanço da tecnologia e a implementação de novas técnicas moleculares para a detecção do HPV tornou-se indispensável, sendo assim possível associar o vírus com a formação de neoplasias.
A prevenção e o diagnóstico precoce da infecção por HPV em homens é de grande relevância para a prevenção do câncer de cabeça e pescoço, peniano e anal. No entanto, o fato da infecção ser muitas vezes assintomática torna essa meta um grande desafio. Nesse sentido, o papel da vacina contra HPV torna-se ainda mais relevante.
O câncer tem apresentado taxas de incidência e mortalidade crescentes na população masculina. A perspectiva de prevenção destes tipos de tumores através da vacinação contra o HPV nos indivíduos do sexo masculino deve ser considerada de grande importância. Para que se alcance o objetivo desejado é relevante o esclarecimento e o entendimento sobre a necessidade de vacinar através de palestras educativas voltadas tanto para os pais quanto para os adolescentes de ambos os sexos.
Observa-se que enquanto a associação entre a infecção por HPV e o câncer do colo do útero é bastante divulgada e é alvo de vários programas preventivos, a associação entre HPV e cânceres masculinos praticamente não é discutida. É essencial que o SUS conceda maior atenção a este tópico, gerando impacto inclusive na aceitabilidade e adesão às vacina.
REFERÊNCIAS
ANTUNES, A. A. et. al., Prevalência de Coilocitose em Biopsia Peniana de Parceiros de Mulheres com Lesões Genitais Induzidas pelo HPV. RBGO. V.26, n.7, 2004.
BORSATTO A. Z et. al., Vacina Contra o HPV e a Prevenção do Câncer do Colo do Útero Subsídios para a Prática. Revista Brasileira de Cancerologia. 5(1): 67-74. 2011.
CASTRO T. P. M. G et. al., Manifestações orais associada ao papilomavírus (HPV) conceitos atuais: Revisão Bibliográfica. Ver. Bras. Otorrinolaringol. V, 70, n. 4 546-50 jul/ago. 2004
CARVALHO N. S. et. al., Associação Entre HPV e Câncer Peniano: Revisão de L literatura. DST-Jornal Brasileiro de Doenças Sexualmente Transmissíveis, Rio de Janeiro, v.19, n.2, p.92-95, abr./jun. 2007
COLOMBO J. R. P. Alterações Genéticas em Câncer de Cabeça e Pescoço. Revista Brasileira de Cancerologia 2009; 55(2): 165-174.
CHAVES E. B. M, et. al., A Citologia na Prevenção do Câncer Anal. Novembro, v.39, n.11, 2011.
COSTA L. A.; GOLBERGER P. Papilomavirus Humano (HPV) entre Jovens: Um Sinal de Alerta. Saúde Soc. S]ao Paulo. V.22, n.1, p.249-261. 2013.
CAMPANA I. G.; GOIATO M. C. Tumores de cabeça e pescoço: Epidemiologia, fatores de risco, diagnóstico e tratamento. Revista Odontológica de Araçatuba, v.34 n, 1, p. 20-26, Janeiro/Junho, 2013.
CARVALHO J. J. M. et. al., Câncer de Pênis em Jovem de 23 anos Associado a Infecção por HPV 62-Relatado de Caso. DST-J Bras Doenças Sex. Transm. 23 (1): 44-47. 2011. Ministério da Saúde. www.saude.gov.br. Incidência/HPV/homem- 2017.
CORRIERE, D. T. II Vaccino Controil Papiloma virus Floppaper Paura. Disponível:<http://www.cdt.ch/salute/pronto-dottore-vacino-contro-ilpapiloma-virus-floppa-per-paura>. Acesso: 27/08/2017.
DINIZ G. C. Vírus do Papiloma Humano (HPV): Aspectos Moleculares, Reação Imunológica do Hospedeiro e Bases do Desenvolvimento da Vacina. Revista Interdisciplinar de Estudos Experimentais. V. 1, n. 3, p. 114- 120. 2009.
DUARTE B. F. et. al., Diagnostico do Câncer Anal na Coinfecção pelo Papilomavirus Humano (HPV) e pelo Vírus da Imunodeficiência Humana (HIV). Rev. Inst. Adolfo Lutz, 75: 1710; 2016.
FEDRIZZI E. N. Epidemiológico da Infecção Genital pelo HPV. Rev. Bras. Trato Gen. Int. 1(1): 3-8. 2011.
FERRAZ C. L. et al., Ciclo Celular, HPV e Evolução da Neoplasia Intra-epitelial Cervical: Seleção de Marcadores Biológicos. 30(2): 107-11. 2012.
FONSECA S. I. S. et. al., Avaliação do Conhecimento Sobre o HPV Relatado Por Clientes de uma Drogaria do Município de Natividade da Serra-SP. Rev. Ciên. Saúde. (2): 21-7. 2016.
FLAMMINEIS E. de et. al., Review of HPV-Related Diseases and Canceres Received. August 8, 2016. December 29, 2016. New Microbiologico,40,2. 80-85,2017.
GIULIANO A. R. et. al., Epidemiology and Patology of Diasease in Males. Gynecol Oncol. Author Manuscript; avaliable in December 04 PMC 2010.
LETO M. G. P. et. al., Infecção pelo Papilomavirus Humano: Etiopatogenia, Biologia Molecular e Manifestações Clinicas. Anais Brasileiros de Dermatologia. Rio de Janeiro, v.86, n.2, p.306-317, mar./abr. 2011.
LIMBERGER A. et. al., Aspectos Imunológicos da Infecção pelo Vírus do Papiloma Humano. Ciências Biológicos e da Saúde. Londrina. V.33, n.1, p.111-112, Jan./Jun. 2012.
LEITE A. H. P. et. al., HPV como Fator de Risco para o Câncer Peniano. V.5, N.3, P.1-6, Jul./set. 2015.
MELO V. H. et. al., Prevalence and Risk Factores Associated With Anal Intraepithelial Neoplasia Among HIV Positive Men in Brazil. J low Genit Tract dis. 2014; 18(2): 128-35. Uronis HE, Bendell JC. Anal Cancer: na Overview. Oncologista. 2007; 15(5): 524-34.
MODENA C. M. et. al., Os Homens e o Adoecimento por Câncer: Um Olhar Sobre a Produção Científica Brasileira. Revista Baiana de Saúde Pública, v.37, n.3, p.644-660, 2013.
MANOEL A. L. et. al., Avaliação do Conhecimento Sobre o Vírus do Papiloma Humano (HPV) e sua Vacinação entre Agente Comunitários de Saúde na Cidade de Tubarão, Santa Catarina, 2014. Epidemiol. Serv. Saúde, Brasília, 26(2): 399-404, abr./jun. 2017.
MC CRACKEN, H. Why so Many Kids are not Immunized Against HPV. Jornal pittsburgh postgazzete. Disponível:<www.post-gazzete.com/news/health/2015/07/13/the-cancer-vaccine-why-so-many-kids-are-not-immunized-againsthhpv/stories/2015> Acesso: 15/09/2017.
NADAL S. R.; MANZIONE C. R. Papilomavirus Humano e o Câncer Anal. Ver. Bras. Colproct, 26(2): 204-207, 2006.
PYTYNIA K. B. et. al., Epidemiology of HPV-associated oropharyngeal câncer. Oral Oncol. Author manuscript; available in PMC 2015 May 26 AgenciaBrasiL.Ministério-da-Saúde-Anuncia-vacinação-contra-HPV-para-meninos-de-11-15. Agenciabrasil.ebc.com.br/geral/noticia. 2017.
QUEVEDO J. P. et. al., Implementação da Vacina HPV no Brasil: Diferenciações entre a Comunicação Publica Oficial e a Imprensa Midiática e sua Relação com as Coberturas Vacinais. R. Tecnol. Soc., Curitiba, v.12, n.24, p.1-24, jan./abr. 2016.
REIS A. A. S. de P. L. B et. al., Infecção Viral e Estudos Moleculares dos Carcinomas Associados ao Papilomavirus Humano. Estudos Goiânia, v.37, n.7/8, p.607- 624; jul/agost.2010.
REIS A. A. S. de P. L. B. et. al., Aspectos Epidemiológicos Associados ao Câncer de Pênis. Ciências e Saúde Coletiva, 15, supl. 1: 1105-1111. 2010.
RAMQVIST T. et. al., Human Papilomavirus and Ton silar and Base of Tongue Cancer. Receved: 13 February 2015/ accepted: 17 March 2015.
RODRIGUES A. et. al., A Educação em Saúde e a Prevenção do Câncer de Pênis. Ciências Biológicas e da Saúde. Maceio, v.3, n.3, p.177-188 novembro, 2016.
RAPOSO M. C. L. et. al., A Educação em Saúde e a Prevenção do Câncer de Pênis. Ciências Biológicas e da Saúde, Maceio, v.3, n.3, p.177-188, novembro, 2016.
SANTOS J. J. C. M. Câncer Ano-Reto-Cólico Aspectos Atuais. Ver. Bras. Colproct. V27, n.2, abril/jun. 2007.
SANTOS I. M. et. al., Infecção por HPV em Homens: Importância na Transmissão, Tratamento e prevenção do Vírus. Estud. Biol. 2010/2011 jan/dez; 32/33 (76-81); 111-18.
SILVA B. S. F. et. al., Infecção por Papilomavirus Humano e Câncer oral: Revisão da Literatura Atual. Cadernos Uni FOA. Edição n. 17. Dez. 2011.
SILVA I. L. C. et al., Percepção de vulnerabilidade do HPV e Câncer de Cabeça e Pescoço Comportamentos Sexuais e de Risco em Jovens de Niterói, RJ. DST – Jbras Doenças Sex Transm 2012; 24(2):85-92 – ISSN: 0103-4065 – ISSN on-line: 2177-8264.
STIER E. A. et. al., Prophylacti HPV vaccination and anal cancer. Human Vaccines & immunotherapeutics 2016, vol. 12, NO. 6, 1348-1351 Gami B, Kubba F, Ziprin P. Clinical Medicine Insights: Oncology 2014.
SOUTO R. et. al., O Papilomavirus Humano: Fator Relacionado com a Formação de Neoplasias. Revista Brasileira de Cancerologia. 51(2): 155-160. 2015.
SPENCER T. et. al., Associated Head and Neck Cancer Cancers. 2016, 8, 75; 10.390/cancers 8080075.www.mdpi.com/jornal/cancers.
SILVA R. J. C; ROSS J. R. HPV Related External Genital Lesions Among Men Residing in Brazil. Braz j Infct Dis. 2.1(4): 367-385; 2017.nca (Instituto Nacional do Câncer). Estimativas para o Câncer. 2016.
[1] Biomedicina – Faculdade Icesp promove, ICESP, Brasil.
[2] Ressonância magnética (pós-graduação), biomedicina (graduação) – Graduação em BIOMEDICINA. Icesp promove, ICESP, Brasil.
[3] Orientadora. Doutora Do Curso De Biomedicina.
Enviado: Setembro, 2020.
Aprovado: Março, 2021.